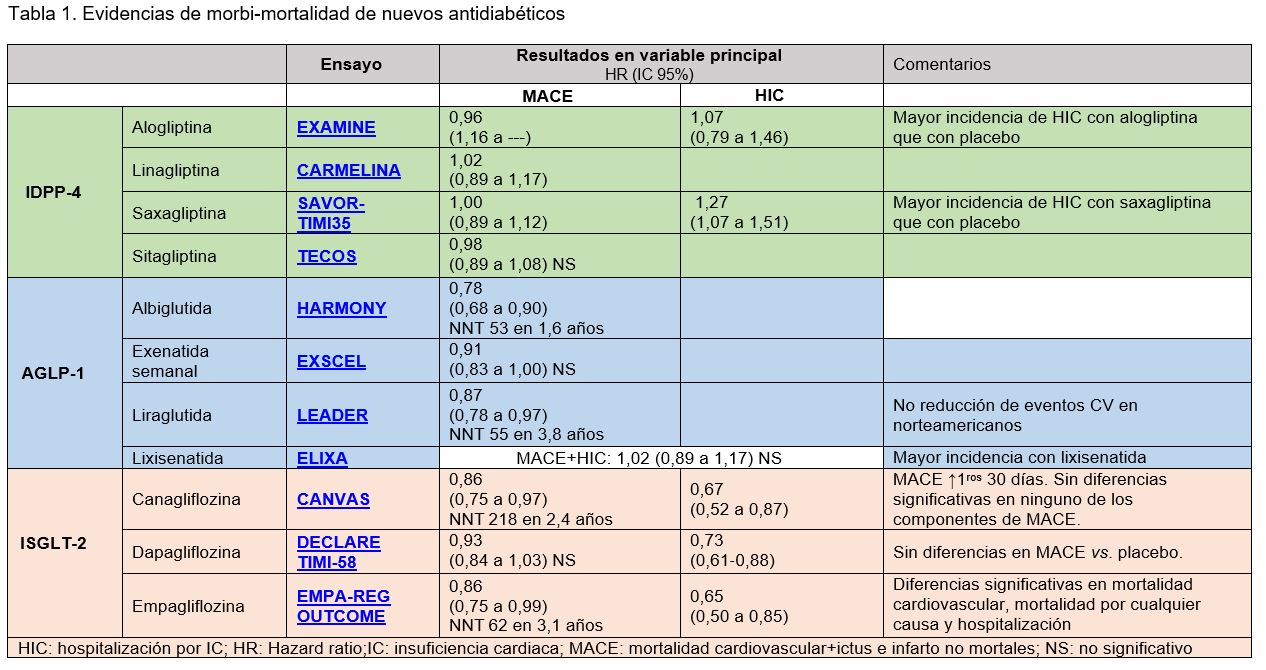
Diabetes mellitus tipo 2. Utilización de antidiabéticos no insulínicos. En pacientes con diabetes mellitus 2, cuando las medidas no farmacológicas (dieta, control del peso, ejercicio y deshabituación tabáquica) no consiguen un control glucémico adecuado se iniciará el tratamiento farmacológico (1-6). Ver algoritmo Inicio del tratamiento farmacológico: monoterapia. La monoterapia con metformina constituye la primera opción de tratamiento farmacológico en diabetes mellitus 2 (1-6). En caso de intolerancia o contraindicación a metformina, el Proceso Asistencial Integrado (PAI) de diabetes mellitus de 2018 (1) y las guías internacionales (NICE, SIGN, ADA) (2-4), recomiendan monoterapia con: sulfonilurea (gliclazida o glimepirida), repaglinida, pioglitazona, IDPP-4 o ISGLT-2, según las características de cada paciente. Intensificación del tratamiento: terapia doble. Cuando la monoterapia, a dosis óptima y con adherencia adecuada, es insuficiente para alcanzar los objetivos de glucemia, se iniciará la terapia doble con metformina y un segundo fármaco (sulfonilurea, repaglinida, pioglitazona, IDPP-4 o ISGLT-2). La selección se hará de forma individualizada según las necesidades y características de cada paciente; y teniendo en cuenta los siguientes criterios de selección (1-5): Selección del segundo fármaco según características del paciente - En pacientes con DM2 sin enfermedad cardiovascular establecida, en caso de no controlarse adecuadamente la glucemia con metformina, se consideran de elección las sulfonilureas para iniciar la terapia doble (1-6). Entre las sulfonilureas, gliclazida presenta mejor perfil de seguridad en cuanto a menor incidencia de hipoglucemias, menor incremento de riesgo de muerte por cualquier causa y por causa vascular (7-9). - En pacientes con DM2 con enfermedad cardiovascular establecida, las guías recomiendan la selección del segundo fármaco entre las demás alternativas disponibles: IDPP4, ISLGT-2, pioglitazona o repaglinida (1-6). No obstante, la publicación de ensayos en los que los IDPP-4 o “gliptinas” no han demostrado eficacia alguna en la reducción de la morbi-mortalidad de los pacientes diabéticos (10), ha llevado a que las guías de la ADA (4) y la canadiense (5) no recomienden la utilización de IDPP-4 en pacientes con enfermedad cardiovascular. Por otra parte, por el perfil de seguridad de los IDPP-4, se recomienda: evitar su uso en pacientes con antecedentes o riesgo de pancreatitis. En caso de insuficiencia cardíaca debe evitarse el uso de alogliptina y saxagliptina, así como de vildagliptina en los pacientes con grado NYHA IV. En caso de insuficiencia hepática o elevación >triple de enzimas hepáticas, no se recomienda vildagliptina y en pacientes con insuficiencia hepática grave no se recomiendan alogliptina ni saxagliptina (11). Los ISGLT-2 en base al perfil de eficacia y seguridad observado, y según los Informes de Posicionamiento Terapéutico (IPT) de empagliflozina (12), canagliflozina (13) y dapagliflozina/metformina (14), pueden considerarse una opción de tratamiento en pacientes con un filtrado glomerular renal > 60 ml/min, con especial precaución en pacientes de edad avanzada, en tratamiento combinado a metformina cuando exista contraindicación o intolerancia al uso de sulfonilurea, en pacientes diabéticos en los que dieta, ejercicio y metformina no sean suficientes para conseguir un control glucémico. Se dispone de evidencias de morbi-mortalidad de los ISLGT-2 que han mostrado eficacia en la reducción de mortalidad cardiovascular para empagliflozina y canagliflozina. Empagliflozina ha mostrado en un ensayo clínico frente a placebo en pacientes con enfermedad cardiovascular establecida, una reducción del riesgo de mortalidad cardiovascular (HR: 0,86; 95% IC: 0,75 a 0,99) y de mortalidad por cualquier causa (HR: 0,68; 95% IC: 0,57 a 0,82) (15). No obstante, se trata de un ensayo que presenta limitaciones, como: se produjeron modificaciones ad hoc en el protocolo sobre el número de eventos necesarios para la evaluación de la variable compuesta principal; la validez externa es dudosa, ya que los resultados no se deberían extrapolar a la población global con DM2; el beneficio no se confirma en las diferentes regiones geográficas; y, la relevancia clínica del efecto resulta cuestionable (16). Canagliflozina, en dos ensayos clínicos en pacientes con diabetes y elevado riesgo cardiovascular ha mostrado mayor eficacia que placebo en la reducción de la variable compuesta MACE (muerte caridovascular + infarto no mortal + ictus no mortal) (HR: 0,86; IC 95% 0,75 a 0,97) y de hospitalizaciones por insuficiencia cardiaca (HR: 0,67; IC 95% 0,52 a 0,87). Por otra parte, el tratamiento con canagliflozina se ha asociado a un aumento significativo del riesgo de amputaciones (17). Dapagliflozina, en un ensayo frente a placebo sólo mostró diferencias en la reducción de la incidencia de hospitalizaciones por insuficiencia cardiaca (HR: 0,67; IC 95% 0,52 a 0,87) (10,18). Los AGLP-1, en pacientes con problemas de sobrepeso, cuando el IMC ≥30 kg/m2, pueden considerarse una opción de tratamiento en terapia triple combinada con metformina y otro fármaco, generalmente sulfonilurea, en el contexto de una intervención dietética intensiva. No asociar con IDPP-4 (1-4). Entre los AGLP-1, existen evidencias de reducción de la mortalidad general para liraglutida (HR: 0,85; 95% IC: 0,75 a 0,98) y exenatida semanal (HR: 0,86; 95% IC: 0,77 a 0,97) (10). Se recomienda continuar con AGLP-1 sólo si el paciente tiene una respuesta metabólica favorable (reducción de al menos un 1% de la HbA1c) y una pérdida de peso de al menos un 3% en 6 meses. Si existen antecedentes o riesgo de pancreatitis se debe evitar el uso de AGLP-1 (1,2). Segunda intensificación del tratamiento: terapia triple. Cuando una dieta + ejercicio + terapia doble adecuados, durante 3-6 meses, es insuficiente para alcanzar el control de la glucemia y la insulinización es inapropiada o inaceptable, se puede añadir un tercer fármaco antidiabético, seleccionado con los criterios y consideraciones expresados anteriormente (1-3). La tabla 1, incluida al final, presenta los ensayos destinados a evaluar la seguridad cardiovascular de los nuevos antidiabéticos no insulínicos. Los resultados se expresan como HR (hazard ratio) y número de pacientes que se han de tratar para obtener resultados positivos en un paciente (NNT). Sólo cuando los resultados fueron estadísticamente significativos se puede interpretar como beneficio cardiovascular. Bibliografía 1- Martínez Brocca MA (Coord). Diabetes Mellitus. PAI 3ª ed. 2018. 2- Type 2 diabetes in adults: management. NICE NG 28. 2015 (Updated 2017). 3- Management of diabetes. Quick Reference Guide. SIGN QRG 116. 2010 (Updated 2017). 4- Pharmacologic Approaches to Glycemic Treatment: Standards of Medical Care in Diabetes-2019. Diabetes Care. 2019;42(Suppl 1):S90-S102. 5- CADTH. New Drugs for Type 2 Diabetes: Second-Line Therapy. Recomendations Report. Therapeutic Rev Recommendations 2017;4(1). 6- Algoritmo de tratamiento de la diabetes mellitus 2. CADIME 2019. 7- Sulfonilureas ¿Cuál? CADIME Destacado 2016; (24 feb) 8- CADIME. Gliclazida, más segura. CADIME Destacado 2016; (21 sep) 9- Andersen SE, Christensen M. Hypoglycaemia when adding sulphonylurea to metformin: a systematic review and network meta-analysis. Br J Clin Pharmacol. 2016;82(5):1291-302. 10- Zheng SL. Association between use of Sodium-Glucose Cotransporter 2 Inhibitors, Glucagon-like Peptide 1 Agonists, and Dipeptidyl Peptidase 4 Inhibitors with all-cause mortality in patients with type 2 diabetes: A systematic review and meta-analysis. JAMA. 2018;319(15):1580-1591. 11- Karagiannis T et al. Safety of dipeptidyl peptidase 4 inhibitors: a perspective review. Ther Adv Drug Saf. 2014;5(3):138-46. 12- Informe de Posicionamiento Terapéutico de empagliflozina (Jardiance®) en diabetes mellitus tipo 2. AEMPS. IPT, 16/2017. V3 13- Informe de Posicionamiento Terapéutico de canagliflozina (Invokana®) en diabetes mellitus tipo 2. AEMPS. IPT, 23/2017. V3 14- Informe de Posicionamiento Terapéutico de dapagliflozina/metformina (Xigduo®) en diabetes mellitus tipo 2. AEMPS. IPT, 21/2017.V3 15- Zinman C et al. Empagliflozin, cardiovascular outcomes, and mortality in type 2 diabetes. N Engl J Med 2015;373 (22): 2117-28. 16- EMPA-REG OUTCOME trial. What does it mean? Ther Lett Initiat 2017;(107). 17- Neal B et al. Canagliflozin and Cardiovascular and Renal Events in Type 2 Diabetes. N Engl J Med. 2017;377(7):644-57. 18- Wiviott SD et al. Dapagliflozin and Cardiovascular Outcomes in Type 2 Diabetes. N Engl J Med. 2019;380(4):347-57.
Diabetes mellitus tipo 2. Utilización de antidiabéticos no insulínicos.
- Detalles
No hay comentarios en el artículo -> “Diabetes mellitus tipo 2. Utilización de antidiabéticos no insulínicos.”
Ratio: 5 / 5