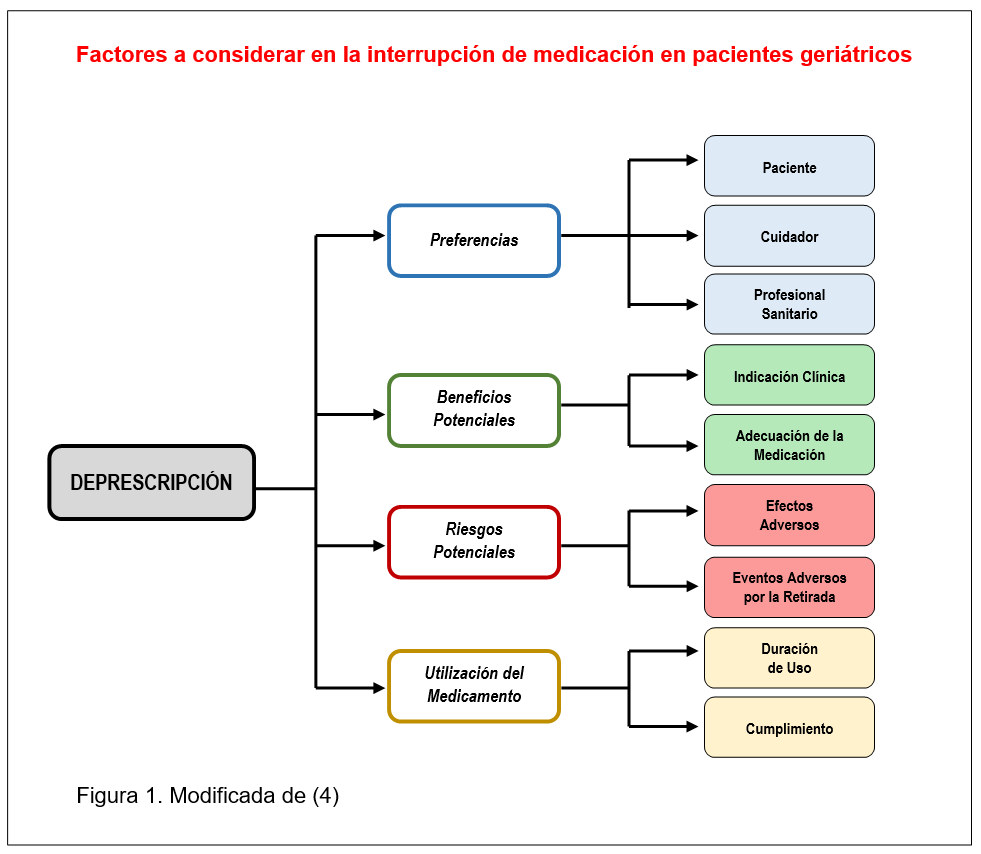
POLIMEDICACIÓN Y DEPRESCRIPCIÓN: HERRAMIENTAS La deprescripción se define como la retirada supervisada por un profesional médico de fármacos inapropiados. Esta práctica está aumentando como respuesta a la polimedicación (1,2). La prescripción de varios fármacos debe adecuarse a las condiciones del paciente, teniendo en cuenta los riesgos de efectos adversos e interacciones de todos los fármacos implicados (3), debiendo considerarse estos mismos factores si se plantea la deprescripción (ver figura 1) (4). Se considera polimedicación el uso diario de más de 4-5 fármacos, pero desde el punto de vista cualitativo también puede considerarse polimedicación el uso de fármacos inadecuados o que no estén clínicamente indicados (3,4). Para abordar la deprescripción existen diversas herramientas en forma de algoritmos, criterios y recomendaciones, que pueden ayudar a orientar las decisiones clínicas para reducir medicamentos (1,2,5-7). Generalmente están enfocadas a detectar fármacos potencialmente inadecuados en pacientes geriátricos, debiendo tenerse en cuenta que no suplantan el criterio clínico o preferencias, valores, objetivos de cuidado y necesidades de un paciente individual, ni se deben utilizar de forma punitiva o para restringir excesivamente el acceso a los fármacos (8). Herramientas de deprescripción A continuación se presentan algunas herramientas de interés para abordar la deprescripción de medicamentos, ordenadas cronológicamente, cuya consulta puede ser de utilidad práctica para los profesionales implicados en el tema. Este método resulta muy útil para realizar un análisis detallado de la prescripción basada en juicios clínicos y es aplicable a cualquier medicación y a cualquier enfermedad, en cualquier entorno clínico. Sin embargo, no aporta indicadores explícitos a determinados fármacos o grupos de fármacos problemáticos en ancianos, por lo que más que una herramienta de detección de prescripción inapropiada se considera un instrumento de mejora de la prescripción de fármacos específicos. Sus ventajas son la reproducibilidad y validez, pero también requiere tiempo y precisa toda la información clínica del paciente (2,5,9-11). Esta lista se basa en criterios previos (de Beers, entre otros) así como la guía práctica nacional de Francia; existiendo algunas discrepancias con las fuentes previas. Por ejemplo, fluoxetina y amiodarona, listados como inapropiados por los criterios de Beers, fueron clasificados en este panel como apropiados (5). A diferencia de otras listas, no ha sido elaborada por un panel de expertos, sino que deriva de las guías clínicas australianas y bases de datos nacionales de prescripción, lo que limita su aplicabilidad en otros países; y, no ha sido validada (5). Ordenados por sistemas fisiológicos, los criterios STOPP comprenden 65 indicadores de prescripciones potencialente inapropiadas basados en la evidencia clínica, y también incluyen interacciones fármaco-fármaco y fármaco-enfermedad, duplicidad terapéutica y medicamentos que incrementan el riesgo de deterioro cognitivo y caídas en ancianos. Cada criterio especifica el contexto en el que el fármaco se considera inapropiado, lo que facilita su rápida aplicación; pero no indica el efecto potencial por el que se considera inadecuado, a diferencia de los criterios de Beers. La lista no es exhaustiva, aunque incluye las situaciones que pueden prevenirse en la práctica diaria; sin embargo, no reflejan la aparición de reacciones adversas obvias (p. ej., sangrado por anticoagulantes o hipoglucemia por insulina) (2,19,22). Los criterios START incorporan 22 indicadores -también basados en la evidencia- que detectan omisiones de prescripción que podrían beneficiar a los pacientes mayores en determinadas situaciones clínicas. No obstante, el inicio de prescripción en pacientes habitualmente polimedicados es un proceso diagnóstico y clínico complejo (2,22). Como limitaciones de los criterios STOPP/START, se ha citado que no sugiere alternativas más seguras a los fármacos inapropiados y que no aborda ciertos aspectos de prescripción adecuada (p. ej., indicación o formulación) (5). Existe una web del NHS británico, actualizada en 2016, que además junto a los criterios STOPP/START ofrece información adicional sobre documentos de soporte (p. ej., Guías NICE) que puedan ayudar en la toma de decisiones de situaciones clínicas concretas (1). En 2017 se han publicado los 27 criterios STOPP-Frail, desarrollados específicamente para pacientes frágiles con expectativa de vida limitada (2,23). En la última edición de los criterios Beers, se han añadido 16 nuevos medicamentos -solos o asociados- y han eliminado 25, retirados en EE.UU., porque los riesgos no sólo se limitan a la población geriátrica, o por ser considerados fármacos muy especializados y considerados fuera del alcance de los criterios (p. ej., carboplatino o cisplatino) (8). Ha sido la herramienta más utilizada durante décadas, especialmente en la literatura geriátrica internacional, y ha sido tomada como base de numerosas listas de otros criterios. Entre sus desventajas, la principal es que contiene casi un 20% de fármacos no disponibles en Europa y además, no incluye duplicidades terapéuticas y los criterios no están organizados en un orden estructurado. Otra limitación es que varios de los fármacos incluidos en este listado son de uso esporádico en geriatría; y, existe controversia sobre los fármacos que están absolutamente contraindicados para su uso en ancianos, independientemente del diagnóstico, como: amiodarona, oxibutinina, doxazosina y amitriptilina, entre otros (2,5). En total incluye 49 recomendaciones ordenadas por sistemas fisiológicos (ver figura 3), que en ocasiones enlazan a diversas fuentes: riesgo anticolinérgico, guías y artículos de interés (NICE, SIGN, etc.), prescripción de calidad, recomendaciones sobre la supresión de medicamentos cuando el paciente está enfermo (sick daily rule) y eficacia según NNT (número necesario a tratar). También dispone de una herramienta de “Toxicidad Acumulativa”, que es un listado que resume los principales efectos adversos que pueden prevenirse de los medicamentos más utilizados (25). Se puede consultar online la Polypharmacy Guidance Medicines Review que resume la información basada en la evidencia para grupos específicos de medicamentos. 1. si existe más riesgo que beneficio en la prescripción; 2. si existen dudas acerca de la eficacia de la prescripción; 3. riesgo elevado de interacciones, con otros fármacos o con enfermedades; 4. prescripción inadecuada por omisión. En la elaboración de la lista se han utilizado criterios como: Australian Prescribing Indicators, Beers, French Consensus Panel List, IPET, NORGEP, PRISCUS y STOPP, que previamente recogían algunas de las prescripciones inadecuadas. También se incluyen 78 afirmaciones nuevas, que proceden de las fichas técnicas de los medicamentos o del sistema Micromedex® (26). - Anticolinesterásicos y Memantina - Benzodiazepinas e Hipnóticos-Z - Antipsicóticos - Antihiperglucémicos - Inhibidores de la bomba de protones Boletines de utilidad en español Como complemento a las herramientas de deprescripción presentadas anteriormente, pueden consultarse los boletines que figuran debajo, que son útiles para identificar interacciones significativas (19) síntomas debidos a efectos adversos (28) y cuáles son los fármacos que requieren una retirada gradual (29). Bibliografía 1- Krska J et al. Deprescribing: tackling increasing polypharmacy. Prescriber. 2017; (Jul):32-6 2- Esteban Jiménez O et al. Deprescribiendo para mejorar la salud de las personas o cuando deprecribir puede ser la mejor medicina. Aten Primaria. 2018; 50(S2):70-9. 3- Revisión de prescripciones para evitar problemas de seguridad. Bol Ter Andal. 2017; 32(1): 1-5. 4- Gnjidic D et al. Deprescribing trials: methods to reduce polypharmacy and the impact on prescribing and clinical outcomes. Clin Geriatr Med. 2012; 28(2):237-53. 5- O’Connor MN et al. Inappropriate prescribing. Criteria, detection and prevention. Drugs Aging. 2012; 29(6): 437-52. 6- Salgueiro E et al. Los criterios STOPP/START más frecuentes en España. Una revisión de la literatura. Rev Esp Geriatr Gerontol. 2018; 53(5): 274-8. 7- Spencer R et al. Identification of an updated set of prescribing-safety indicators for GPs. Br J Gen Pract. 2014; 64(621): e181-90. 8- American Geriatrics Society 2019 Updated AGS Beers Criteria® for Potentially Inappropriate Medication Use in Older Adults. J Am Geriatr Soc. 2019; 67(4): 674-94. 9- Hanlon JT et al. A method for assessing drug therapy appropriateness. J Clin Epidemiol. 1992; 45(10): 1045-51. 10- Gavilán Moral E et al. Índice de adecuación de los medicamentos. Versión española modificada. Manual de usuario. Cáceres: Laboratorio de Prácticas Innovadoras en Polimedicación y Salud. 2012. 11- Delgado Silveira E et al. Prescripción inapropiada de medicamentos en los pacientes mayores: los criterios STOPP/START. Rev Esp Geriatr Gerontol. 2009; 44(5): 273-9. 12- Neugler CT et al. Development and validation of an improving prescribing in the elderly tool. Can J Clin Pharmacol. 2000; 7(2):103-7. 13- Shelekke PG et al. Acove quality indicators. Ann Intern Med. 2001; 135(8Pt2): 653-67. 14- Laroche ML et al. Potentially inappropriate medications in the elderly: a French consensus panel list. Eur J Clin Pharmacol. 2007; 63(8):725-31. 15- Basger BJ et al. Inappropriate medication use and prescribing indicators in elderly Australians: development of a prescribing indicators tool. Drugs Aging. 2008; 25(9):777-93. 16- Rudolph JL et al. The anticholinergic risk scale and anticholinergic adverse effects in older persons. Arch Intern Med. 2008; 168(5):508-13. 17- Rognstad S et al. The Norwegian General Practice (NORGEP) criteria for assessing potentially inappropriate prescriptions to elderly patients. A modified Delphi study. Scand J Prim Health Care. 2009; 27(3):153-9. 18- Holt S et al. Potentially inappropriate medications in the elderly: the PRISCUS list. Dtsch Arztebl Int. 2010; 107(31-32): 543-51. 19- Seguridad en la prescripción del paciente crónico polimedicado. BOLCAN. 2012; (3): 1-8. 20- Proyecto MARC. Elaboración de una lista de mediamentos de alto riesgo para los pacientes crónicos. Madrid: Ministerio de Sanidad, Servicios Sociales e Igualdad. 2014. 21- O’Mahony D et al. STOPP/START criteria for potentially inappropriate prescribing in older people: version 2. Age Ageing. 2015; 44(2):213-8. 22- Detección de medicación inapropiada en personas mayores: criterios Stopp. Bol Ter Andal. 2012; 28(1): 1-11. 23- Lavan AH et al. STOPPFrail (Screening Tool of Older Persons Prescriptions in Frail adults with limited life expectancy): consensus validation. Age Ageing. 2017; 46(4):600-607. 24- Rodríguez-Pérez A et al. Novel tool for deprescribing in chronic patients with multimorbidity: List of Evidence-Based Deprescribing for Chronic Patients criteria. Geriatr Gerontol Int. 2017; 17(11):2200-2207. 25- Scottish Government Polypharmacy Model of Care Group. Polypharmacy Guidance, Realistic Prescribing 3rd. Edition, 2018. Scottish Government/NHS Scotland. 26- González-Colaço Harmand M et al. Spanish list of potentially inappropriate drugs in the elderly (ES-PIA project). Eur J Clin Pharmacol. 2019 May 8. doi: 10.1007/s00228-019-02684-3. 27- McCormack J et al. Medstopper Beta. 2019. 28- Farrell B et al. Deprescribing.org. 2019. 29- Garjón Parra J. ¿Y si fuera el medicamento? Síntomas comunes que pueden deberse a reacciones adversas. BIT. 2011; 19(2): 17-28. 30- No hay medicamentos “para toda la vida”. INFAC. 2013; 21(2): 10-7. ![]() Método MAI (Medication Appropriateness Index). Desarrollado en 1992, evalúa la adecuación de la medicación de acuerdo a factores como: indicación, evidencia de la eficacia, y existencia o ausencia de contraindicaciones de importancia, costes, dosis inconrrecta y duración del tratamiento. Consta de 10 elementos o ítems, cada uno de los cuales tiene una puntuación de 1 a 3, según la adecuación terapéutica. A cada ítem se le atribuirá una puntuación según su importancia, siendo los de indicación y efectividad los de mayor peso. La suma genera una puntuación entre 0-18 puntos, de modo que a mayor puntuación, menor adecuación terapéutica.
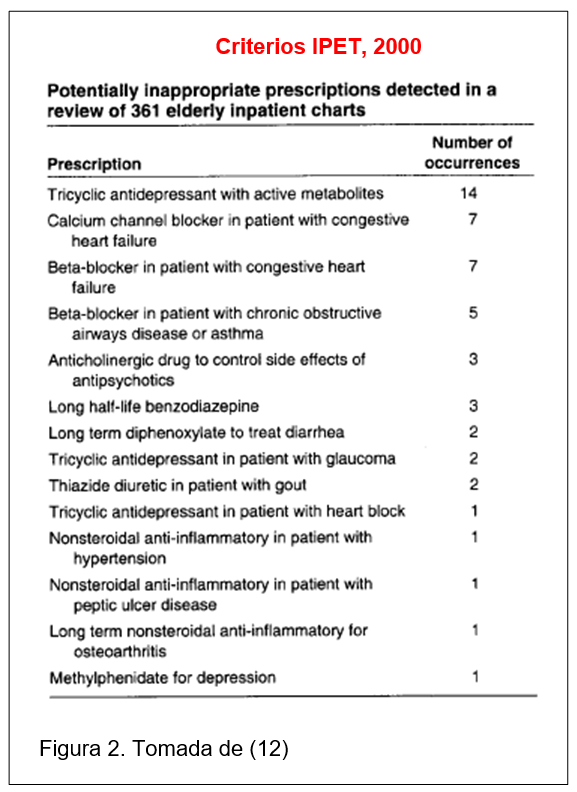
Método MAI (Medication Appropriateness Index). Desarrollado en 1992, evalúa la adecuación de la medicación de acuerdo a factores como: indicación, evidencia de la eficacia, y existencia o ausencia de contraindicaciones de importancia, costes, dosis inconrrecta y duración del tratamiento. Consta de 10 elementos o ítems, cada uno de los cuales tiene una puntuación de 1 a 3, según la adecuación terapéutica. A cada ítem se le atribuirá una puntuación según su importancia, siendo los de indicación y efectividad los de mayor peso. La suma genera una puntuación entre 0-18 puntos, de modo que a mayor puntuación, menor adecuación terapéutica.![]() Criterios IPET (Improved Prescribing in the Elderly Tool). Se basa en los criterios de McLeod de 1997 y fue elaborada por un panel de expertos de Canadá en el año 2000. Esta lista incluye los 14 errores de prescripción más frecuentemente identificados entre numerosas prescripciones inadecuadas (ver figura 2) en pacientes ≥ 70 años. Es una lista corta, de fácil interpretación y aplicación, aunque sin organización estructural (12), si bien su aceptación es limitada fuera de Canadá. Estos criterios inciden preferentemente sobre medicación cardiovascular, psicotrópica y AINE, mientras que otras categorías terapéuticas no están representadas. Al ser una herramienta que no se ha actualizado, incluye algunos criterios de uso inapropiado de fármacos que en la actualidad son poco utilizados (p.ej.: antidepresivos tricíclicos) (5). Tampoco existe evidencia suficiente que demuestre que estos criterios disminuyan la incidencia de efectos adversos, consumo de recursos sanitarios o la mortalidad (2).
Criterios IPET (Improved Prescribing in the Elderly Tool). Se basa en los criterios de McLeod de 1997 y fue elaborada por un panel de expertos de Canadá en el año 2000. Esta lista incluye los 14 errores de prescripción más frecuentemente identificados entre numerosas prescripciones inadecuadas (ver figura 2) en pacientes ≥ 70 años. Es una lista corta, de fácil interpretación y aplicación, aunque sin organización estructural (12), si bien su aceptación es limitada fuera de Canadá. Estos criterios inciden preferentemente sobre medicación cardiovascular, psicotrópica y AINE, mientras que otras categorías terapéuticas no están representadas. Al ser una herramienta que no se ha actualizado, incluye algunos criterios de uso inapropiado de fármacos que en la actualidad son poco utilizados (p.ej.: antidepresivos tricíclicos) (5). Tampoco existe evidencia suficiente que demuestre que estos criterios disminuyan la incidencia de efectos adversos, consumo de recursos sanitarios o la mortalidad (2).![]() Proyecto ACOVE (Assessing Care of Vulnerable Elders). Elaborado en EE.UU. en 2001, está organizado por situaciones clínicas y consta de 217 indicadores de calidad, basados en la mejor evidencia científica, destinados a pacientes geriátricos vulnerables (2,13). Muchos de los indicadores utilizados se refieren a medidas asistenciales y de cuidado de pacientes con enfermedades prolongadas, siendo minoría los indicadores de seguridad y sólo el 29% los referidos a aspectos farmacológicos (2,7).
Proyecto ACOVE (Assessing Care of Vulnerable Elders). Elaborado en EE.UU. en 2001, está organizado por situaciones clínicas y consta de 217 indicadores de calidad, basados en la mejor evidencia científica, destinados a pacientes geriátricos vulnerables (2,13). Muchos de los indicadores utilizados se refieren a medidas asistenciales y de cuidado de pacientes con enfermedades prolongadas, siendo minoría los indicadores de seguridad y sólo el 29% los referidos a aspectos farmacológicos (2,7).![]() French Consensus Panel List. Esta lista fue publicada en 2007 y contiene 34 criterios de medicamentos y clases terapéuticas, de los cuales 29 fueron considerados inapropiados en todos los pacientes ≥ 75 años de edad, y 5 criterios sobre medicamentos que deben evitarse en determinadas situaciones clínicas, considerando inapropiadas algunas duplicidades. Cada criterio se acompaña de una breve explicación acerca de la razón por la que se considera prescripción inapropiada y ofrece alternativas (5,14).
French Consensus Panel List. Esta lista fue publicada en 2007 y contiene 34 criterios de medicamentos y clases terapéuticas, de los cuales 29 fueron considerados inapropiados en todos los pacientes ≥ 75 años de edad, y 5 criterios sobre medicamentos que deben evitarse en determinadas situaciones clínicas, considerando inapropiadas algunas duplicidades. Cada criterio se acompaña de una breve explicación acerca de la razón por la que se considera prescripción inapropiada y ofrece alternativas (5,14).![]() Australian Prescribing Indicators Tool. Publicada en 2008, es una herramienta, destinada a pacientes a partir de los 65 años, incluye 48 indicadores sin ajustarse a ninguna estructura, con notas explicativas a pie de página y otras tablas (contraindicaciones, precauciones) que los complementan, que hacen que su utilización sea complicada. Más que identificar fármacos específicos, los indicadores identifican determinadas condiciones médicas y escenarios clínicos y algunos se refieren a interacciones entre fármacos o fármaco-enfermedad (5,15).
Australian Prescribing Indicators Tool. Publicada en 2008, es una herramienta, destinada a pacientes a partir de los 65 años, incluye 48 indicadores sin ajustarse a ninguna estructura, con notas explicativas a pie de página y otras tablas (contraindicaciones, precauciones) que los complementan, que hacen que su utilización sea complicada. Más que identificar fármacos específicos, los indicadores identifican determinadas condiciones médicas y escenarios clínicos y algunos se refieren a interacciones entre fármacos o fármaco-enfermedad (5,15).![]() Listado ARS (Anticholinergic Risk Scale). Esta escala, elaborada en 2008, incluye 33 fármacos con efecto anticolinérgico con puntuación entre 1 (riesgo bajo) y 3 (riesgo alto). Estos fármacos, en pacientes ancianos, pueden exacerbar alteraciones frecuentes a nivel periférico (estreñimiento, retención urinaria, taquicardia, visión borrosa) o a nivel central (alteraciones cognitivas, de atención y memoria). Estos síntomas son motivo de consulta habitual y con frecuencia pueden desencadenar una “cascada terapéutica” inapropiada, por lo que se recomienda retirarlos o sustituirlos por otras alternativas más seguras (2,16).
Listado ARS (Anticholinergic Risk Scale). Esta escala, elaborada en 2008, incluye 33 fármacos con efecto anticolinérgico con puntuación entre 1 (riesgo bajo) y 3 (riesgo alto). Estos fármacos, en pacientes ancianos, pueden exacerbar alteraciones frecuentes a nivel periférico (estreñimiento, retención urinaria, taquicardia, visión borrosa) o a nivel central (alteraciones cognitivas, de atención y memoria). Estos síntomas son motivo de consulta habitual y con frecuencia pueden desencadenar una “cascada terapéutica” inapropiada, por lo que se recomienda retirarlos o sustituirlos por otras alternativas más seguras (2,16).![]() Criterios NORGEP (Norwegian General Pratice). Fueron publicados en 2009, destinados a pacientes >70 años y comprende 36 criterios que se dividen en dos tablas: 21 de fármacos y dosis; y, 15 de combinaciones de medicamentos potencialmente inapropiadas, ofreciendo usualmente un comentario explicativo. Incluye numerosos medicamentos para el SNC, aunque bastantes de los fármacos incluidos son poco utilizados en la práctica clínica habitual. No se ha evaluado en otros países (5,17).
Criterios NORGEP (Norwegian General Pratice). Fueron publicados en 2009, destinados a pacientes >70 años y comprende 36 criterios que se dividen en dos tablas: 21 de fármacos y dosis; y, 15 de combinaciones de medicamentos potencialmente inapropiadas, ofreciendo usualmente un comentario explicativo. Incluye numerosos medicamentos para el SNC, aunque bastantes de los fármacos incluidos son poco utilizados en la práctica clínica habitual. No se ha evaluado en otros países (5,17).![]() Listado PRISCUS. Elaborado en Alemania en 2010, incluye una lista de fármacos inapropiados en ancianos de 65 años o mayores, ordenada por grupos terapéuticos. Comprende 83 medicamentos de 15 clases terapéuticas y, aunque no relaciona el fármaco con el diagnóstico del paciente, si explica los posibles efectos por los que se debe evitar su uso, ofrece posibles alternativas y comenta las precauciones a adoptar en caso de prescribirlos (ajuste de dosis, seguimiento). No se han publicado estudios fuera de Alemania (2,5,18). Se ha traducido al español (19).
Listado PRISCUS. Elaborado en Alemania en 2010, incluye una lista de fármacos inapropiados en ancianos de 65 años o mayores, ordenada por grupos terapéuticos. Comprende 83 medicamentos de 15 clases terapéuticas y, aunque no relaciona el fármaco con el diagnóstico del paciente, si explica los posibles efectos por los que se debe evitar su uso, ofrece posibles alternativas y comenta las precauciones a adoptar en caso de prescribirlos (ajuste de dosis, seguimiento). No se han publicado estudios fuera de Alemania (2,5,18). Se ha traducido al español (19).![]() Proyecto MARC. Esta lista de medicamentos de alto riesgo específicamente para pacientes crónicos, fue promovida por el Ministerio de Sanidad y las comunidades autónomas. Publicada en 2014, incluye un total de 18 escenarios: 14 grupos de medicamentos y 4 medicamentos específicos considerados los que más frecuentemente pueden inducir errores de medicación graves, que pueden afectar la seguridad del paciente. Esta lista presenta los medicamentos diana en los que concentrar los esfuerzos y priorizar las intervenciones para mejorar la seguridad (2,20).
Proyecto MARC. Esta lista de medicamentos de alto riesgo específicamente para pacientes crónicos, fue promovida por el Ministerio de Sanidad y las comunidades autónomas. Publicada en 2014, incluye un total de 18 escenarios: 14 grupos de medicamentos y 4 medicamentos específicos considerados los que más frecuentemente pueden inducir errores de medicación graves, que pueden afectar la seguridad del paciente. Esta lista presenta los medicamentos diana en los que concentrar los esfuerzos y priorizar las intervenciones para mejorar la seguridad (2,20).![]() Listado del BJGP -British Journal of General Practice. Este listado, actualizado en 2014, cubre prescripciones peligrosas en varios aparatos y sistemas, e incluso combinaciones de riesgo entre medicamentos, así como seguimiento inadecuado de pruebas de laboratorio. Actualmente consta de 56 indicadores de seguridad para la prescripción en atención primaria, de los cuales 23 se consideran que asociados con riesgo alto o extremo para los pacientes, que muestran los objetivos para mejorar la seguridad del paciente (2,7).
Listado del BJGP -British Journal of General Practice. Este listado, actualizado en 2014, cubre prescripciones peligrosas en varios aparatos y sistemas, e incluso combinaciones de riesgo entre medicamentos, así como seguimiento inadecuado de pruebas de laboratorio. Actualmente consta de 56 indicadores de seguridad para la prescripción en atención primaria, de los cuales 23 se consideran que asociados con riesgo alto o extremo para los pacientes, que muestran los objetivos para mejorar la seguridad del paciente (2,7).![]() Criterios STOPP/START. En 2008 se publicaron por primera vez los criterios STOPP (Screening Tool of Older Person’s Prescriptions) / START (Screening Tool to Alert doctors to Right Treatment) para evaluar la prescipción potencialmente inapropiada en pacientes geriátricos, que fueron traducidos al español en 2009 (11) y cuya segunda versión se publicó en 2015, en la que sólo se hace referencia a los criterios eliminados y los nuevos que se añaden (21). Desarrollados originalmente en Irlanda, han sido evaluados por diversos estudios que han puesto de manifiesto su fiabilidad y eficacia entre médicos y farmacéuticos de centros sanitarios europeos y asiáticos en diversos entornos clínicos (hospital, atención primaria, enfermería), por lo que fueron asumidos por la European Union Geriatric Medicine Society y posteriormente fueron validados por médicos especialistas en geriatría de seis países europeos, incluida España (2,5,22).
Criterios STOPP/START. En 2008 se publicaron por primera vez los criterios STOPP (Screening Tool of Older Person’s Prescriptions) / START (Screening Tool to Alert doctors to Right Treatment) para evaluar la prescipción potencialmente inapropiada en pacientes geriátricos, que fueron traducidos al español en 2009 (11) y cuya segunda versión se publicó en 2015, en la que sólo se hace referencia a los criterios eliminados y los nuevos que se añaden (21). Desarrollados originalmente en Irlanda, han sido evaluados por diversos estudios que han puesto de manifiesto su fiabilidad y eficacia entre médicos y farmacéuticos de centros sanitarios europeos y asiáticos en diversos entornos clínicos (hospital, atención primaria, enfermería), por lo que fueron asumidos por la European Union Geriatric Medicine Society y posteriormente fueron validados por médicos especialistas en geriatría de seis países europeos, incluida España (2,5,22).![]() Criterios LESS-CHRON. Elaborados por un grupo de trabajo de Andalucía en 2017, esta herramienta está enfocada a pacientes con multimorbilidad, en los cuales la polifarmacia es frecuente. Consta de 27 criterios o situaciones clínicas susceptibles de deprescripción, indicando cuáles precisan seguimiento una vez retirada la medicación (24).
Criterios LESS-CHRON. Elaborados por un grupo de trabajo de Andalucía en 2017, esta herramienta está enfocada a pacientes con multimorbilidad, en los cuales la polifarmacia es frecuente. Consta de 27 criterios o situaciones clínicas susceptibles de deprescripción, indicando cuáles precisan seguimiento una vez retirada la medicación (24).![]() Criterios AGS Beers. Creados por Beers en 1991 y asumidos por la American Geriatrics Society desde 2011, han sido actualizado a primeros de 2019. Abordan la utilización potencialmente inadecuada de fármacos en pacientes a partir de los 65 años de edad, en base a la evidencia. Consta de 2 tablas principales que actualmente incluyen: 30 criterios de fármacos o categorías terapéuticas que se consideran inapropiadas, independientemente del diagnóstico; y 40 criterios sobre medicación inapropiada (a evitar o para utilizar con precaución) en pacientes con determinadas enfermedades o trastornos. En cada criterio se explica la razón por la que es necesario evitarlo, incluyendo la calidad de la evidencia; y, se otorga un grado de recomendación según la gravedad potencial que pueden inducir. También contiene otra tabla sobre fármacos que debe utilizarse con precaución en pacientes geriátricos y que no están incluidos en las tablas principales (6 criterios adicionales). Además, contiene otras tablas para: interacciones entre medicamentos potencialmente importantes en clínica que deberían evitarse; reducción de dosis según la función renal; y, un listado de medicamentos con marcadas propiedades anticolinérgicas (8).
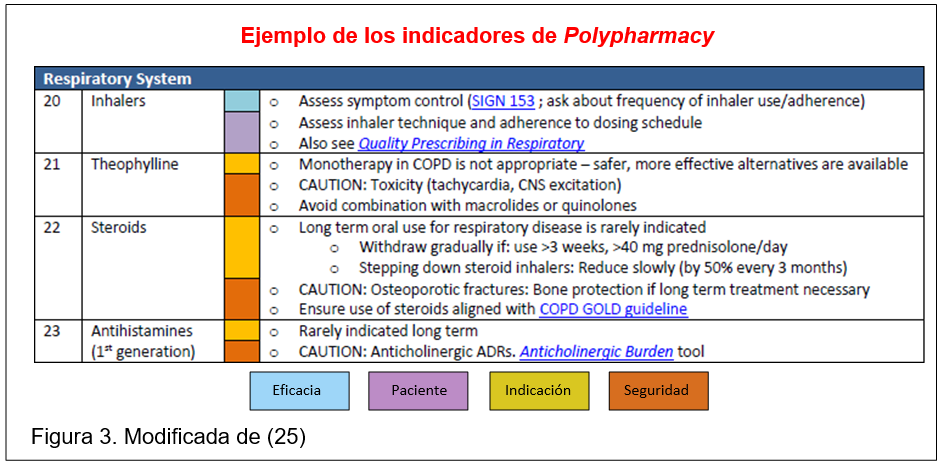
Criterios AGS Beers. Creados por Beers en 1991 y asumidos por la American Geriatrics Society desde 2011, han sido actualizado a primeros de 2019. Abordan la utilización potencialmente inadecuada de fármacos en pacientes a partir de los 65 años de edad, en base a la evidencia. Consta de 2 tablas principales que actualmente incluyen: 30 criterios de fármacos o categorías terapéuticas que se consideran inapropiadas, independientemente del diagnóstico; y 40 criterios sobre medicación inapropiada (a evitar o para utilizar con precaución) en pacientes con determinadas enfermedades o trastornos. En cada criterio se explica la razón por la que es necesario evitarlo, incluyendo la calidad de la evidencia; y, se otorga un grado de recomendación según la gravedad potencial que pueden inducir. También contiene otra tabla sobre fármacos que debe utilizarse con precaución en pacientes geriátricos y que no están incluidos en las tablas principales (6 criterios adicionales). Además, contiene otras tablas para: interacciones entre medicamentos potencialmente importantes en clínica que deberían evitarse; reducción de dosis según la función renal; y, un listado de medicamentos con marcadas propiedades anticolinérgicas (8).![]() Recomendaciones PolyPharmacy. En 2012 el NHS de Escocia publicó por primera vez Polypharmacy Guidance, cuya tercera edición es de 2018. Partiendo de 7 puntos clave (objetivos, indicación como fármaco esencial, indicación como terapia innecesaria, efectividad, seguridad, coste-efectividad y cumplimiento), clasifica los medicamentos o grupos terapéuticos dentro de cada nivel; así, un determinado fármaco puede ser apropiado o inapropiado según la indicación para la que fue prescrito, según su eficacia, o según su seguridad.
Recomendaciones PolyPharmacy. En 2012 el NHS de Escocia publicó por primera vez Polypharmacy Guidance, cuya tercera edición es de 2018. Partiendo de 7 puntos clave (objetivos, indicación como fármaco esencial, indicación como terapia innecesaria, efectividad, seguridad, coste-efectividad y cumplimiento), clasifica los medicamentos o grupos terapéuticos dentro de cada nivel; así, un determinado fármaco puede ser apropiado o inapropiado según la indicación para la que fue prescrito, según su eficacia, o según su seguridad.![]() Proyecto ES-PIA. En 2019 se ha publicado una lista de prescripción inadecuada en pacientes geriátricos, adaptada a los medicamentos y hábitos de prescripción de nuestro entorno. Ordenada por aparatos y sistemas, según la clasificación ATC, incluye 138 afirmaciones, que explican por qué el fármaco/grupo terapéutico no debería emplearse en ancianos y la razón por la que se considera prescripción inadecuada, con la siguiente gradación:
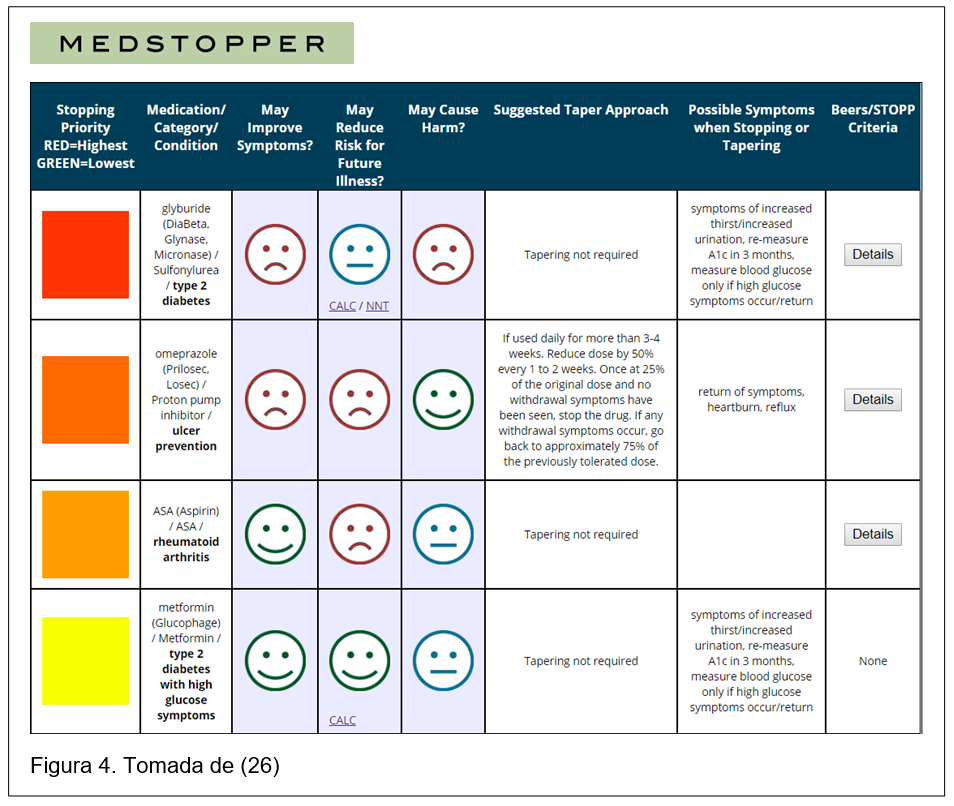
Proyecto ES-PIA. En 2019 se ha publicado una lista de prescripción inadecuada en pacientes geriátricos, adaptada a los medicamentos y hábitos de prescripción de nuestro entorno. Ordenada por aparatos y sistemas, según la clasificación ATC, incluye 138 afirmaciones, que explican por qué el fármaco/grupo terapéutico no debería emplearse en ancianos y la razón por la que se considera prescripción inadecuada, con la siguiente gradación:![]() MedStopper. Es una página web del Instituto Canadiense de Información de Salud administrada por la Universidad de British Columbia. Tiene como objetivo ayudar a médicos y pacientes a tomar decisiones sobre cómo reducir o interrumpir los fármacos. Al introducir los medicamentos que recibe un paciente (determinando en principio si es considerado frágil) la herramienta los secuencia según “probabilidades de interrupción”, atendiendo a tres criterios clave: el potencial del medicamento para mejorar los síntomas, su potencial para reducir el riesgo futuro de enfermedad y su probabilidad de causar daño; que se representan gráficamente con caras (Ver figura 4). Según la calificación, el medicamento para la indicación concreta es coloreado desde el rojo al amarillo. Algunos fármacos/indicaciones se enlazan a calculadoras on-line de riesgo/beneficio y NNT. También se proporcionan sugerencias sobre cómo reducir la medicación y los posibles síntomas debidos a la reducción/retirada, así como comentarios de los criterios Beers/STOPP (27).
MedStopper. Es una página web del Instituto Canadiense de Información de Salud administrada por la Universidad de British Columbia. Tiene como objetivo ayudar a médicos y pacientes a tomar decisiones sobre cómo reducir o interrumpir los fármacos. Al introducir los medicamentos que recibe un paciente (determinando en principio si es considerado frágil) la herramienta los secuencia según “probabilidades de interrupción”, atendiendo a tres criterios clave: el potencial del medicamento para mejorar los síntomas, su potencial para reducir el riesgo futuro de enfermedad y su probabilidad de causar daño; que se representan gráficamente con caras (Ver figura 4). Según la calificación, el medicamento para la indicación concreta es coloreado desde el rojo al amarillo. Algunos fármacos/indicaciones se enlazan a calculadoras on-line de riesgo/beneficio y NNT. También se proporcionan sugerencias sobre cómo reducir la medicación y los posibles síntomas debidos a la reducción/retirada, así como comentarios de los criterios Beers/STOPP (27).![]() Deprescribing.org. Esta página web de Canadá es elaborada por el Bruyère Research Institute de Ottawa y la Universidad de Montreal y aborda la deprescripción según los riesgos asociados a los medicamentos en pacientes geriátricos. Además de otros recursos (folletos, videos, bibliografía, etc.), incluye algoritmos de deprescripción de grupos de medicamentos, concretamente (28):
Deprescribing.org. Esta página web de Canadá es elaborada por el Bruyère Research Institute de Ottawa y la Universidad de Montreal y aborda la deprescripción según los riesgos asociados a los medicamentos en pacientes geriátricos. Además de otros recursos (folletos, videos, bibliografía, etc.), incluye algoritmos de deprescripción de grupos de medicamentos, concretamente (28):
Polimedicación y deprescripción: herramientas
- Detalles
No hay comentarios en el artículo -> “ Polimedicación y deprescripción: herramientas”
Ratio: 5 / 5

